Проведенные к настоящему времени исследования показывают, что многие аспекты эндокринного,
гуморального, сосудистого и метаболического статуса женщины репродуктивного возраста тесно связаны с отдаленным сердечно-сосудистым прогнозом. Комбинированным фактором риска сердечно-сосудистых заболеваний является метаболический синдром, включающий ожирение, дислипидемию, артериальную гипертонию (АГ) и инсулинорезистентность. Первое проявление метаболического синдрома можно наблюдать при беременности. Этот синдром предшествует развитию гестационного сахарного диабета (ГСД) и преэклампсии (ПЭ). Преэклампсия характеризуется также эндотелиальной дисфункцией, гиперкоагуляцией, повышением системного воспалительного ответа – факторами риска и основными патогенетическими звеньями развития сердечно-сосудистых заболеваний [1–3]. В ряде отечественных и зарубежных работ было убедительно продемонстрировано, что гестационные гипертензивные осложнения ассоциируются с повышенной частотой развития АГ, ишемической болезни сердца, мозгового инсульта, сахарного диабета (СД) и ожирения в последующей жизни женщины [4–8]. Новые научные данные позволили признать АГ в период беременности дополнительным гендерспецифическим фактором риска развития сердечно-сосудистых заболеваний, пересмотреть значимость гестационных гипертензивных нарушений, а также послужили основанием для разработки алгоритмов ведения беременных с АГ. Основные положения, включая современную терминология и классификацию, были зафиксированы в Рекомендациях по диагностике и
лечению сердечно-сосудистых заболеваний у беременных, ВНОК, 2010 г. [9].
Наряду с применением современных схем обследования женщин с оценкой структурно-функциональных показателей сердечно-сосудистой системы, направленных на своевременное выявление осложнений беременности и родов, исследование состояния метаболического статуса и его динамики в период гестации имеет крайне важное значение. «Метаболическая перестройка» у женщин в период беременности сопряжена с гиперинсулинемией и инсулинорезистентностью [10, 11].
Нарушения жирового и углеводного обменов неизбежно ухудшают течение беременности, способствуют развитию гипоксии плода, макросомии, фетопатии, осложняют роды [12–15]. Вместе с тем во всем мире растет распространенность ГСД, показатели которой в общей популяции разных стран варьируют от 1 до 14% и составляют в среднем 7%. Указанные вариации обусловлены различиями в способах его диагностики, напрямую связаны с предрасположенностью к СД в
отдельных этнических группах.
В 2012 г. в России был принят национальный консенсус «Гестационный сахарный диабет: диагностика, лечение, послеродовое наблюдение», который представляет собой согласованное мнение экспертов
Российской ассоциации эндокринологов и экспертов Российской общества акушеров-гинекологов о
критериях диагностики ГСД и других нарушений углеводного обмена во время беременности. Данный
документ был составлен на основании рекомендаций, представленных в 2008 г. в Пасадене Международной ассоциацией групп изучения диабета и беременности (МАГИДБ) по пересмотру критериев диагностики ГСД. Руководствуясь результатами исследования HAPO (Hyperglycemia and Adverse Pregnancy Outcomes) [12], проведенного в 2000–2006 гг. и следующими положениями ВОЗ/IDF (2011), по примеру ряда развитых стран (США, Япония, Германия, Израиль и др.), понимая важность соблюдения единых стандартов диагностики и лечения нарушений углеводного обмена во время беременности, эксперты Российских ассоциаций эндокринологов и акушеров-гинекологов разработали нормативный документ, позволяющий врачам различных специальностей (эндокринологам, терапевтам, акушерамгинекологам) диагностировать нарушения углеводного обмена у беременных по новым критериям [16].
Таким образом, в России формируется инновационный подход к ведению беременности, предусматривающий первичную профилактику отдаленных сердечно-сосудистых и метаболических осложнений у матери (и плода).
Основные положения национального консенсуса по ГСД представлены далее, строгое следование
рекомендациям по диагностике и лечению нарушений углеводного обмена у беременных позволит
предотвратить многие осложнения у матери и плода, и, вероятно, положительно повлияет на отдаленный прогноз у женщин и их детей.
Гестационный сахарный диабет – это заболевание, характеризующееся гипергликемией, впервые выявленной во время беременности, но не соответствующей критериям «манифестного» СД. Пороговые значения глюкозы для диагностики ГСД или манифестного (впервые выявленного) СД во время беременности представлены в табл. 1. Важно отметить, что интерпретацию результатов тестирования проводят акушеры-гинекологи, терапевты, врачи общей практики. Специальной консультации эндокринолога для установки факта нарушения углеводного обмена во время
беременности не требуется.
Диагностика нарушения углеводного обмена во время беременности осуществляется поэтапно,
выделяют 2 фазы. 1-я фаза проводится при первом обращении женщины по факту наступившей
беременности к врачу любой специальности. При первом обращении беременной на сроке до 24 нед
всем женщинам в обязательном порядке проводится исследование уровня глюкозы натощак (обязательно в венозной плазме), либо определяются показатели гликированного гемоглобина (HbA1c методом высокоэффективной жидкостной хроматографии – стандарт DCCT/UKPDS), либо определяется уровень гликемии (в венозной плазме) в любое время дня вне зависимости от приема пищи. В случае если результат исследования соответствует категории СД (табл. 1), устанавливается диагноз манифестного (впервые выявленного) СД, уточняется его тип, и больная немедленно передается для дальнейшего ведения эндокринологу по плану, соответствующему прегестационному СД. При уровне глюкозы венозной плазмы натощак ≥5,1 ммоль/л, но <7,0 ммоль/л сразу устанавливается диагноз ГСД (табл. 1).
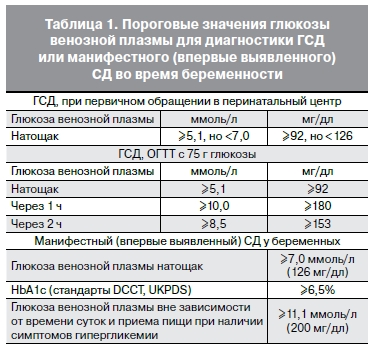
Проведение орального глюкозотолерантного теста (ОГТТ) при первичном обращении беременным, у которых глюкоза венозной плазмы натощак <5,1 ммоль/л, не проводится. Они должны активно
вызываться для проведения ОГТТ с 75 г глюкозы между 24-й и 28-й неделями беременности, что
и является содержанием 2-й фазы обследования. Важно отметить, что ОГТТ с 75 г глюкозы является
безопасным нагрузочным диагностическим тестом для выявления нарушения углеводного обмена во
время беременности. Основные правила выполнения глюкозотолерантного теста заключаются в нескольких простых рекомендациях для беременной: во-первых, тест выполняется на фоне обычного питания (не менее 150 г углеводов в день) как минимум в течение 3 дней, предшествующих исследованию, вовторых, проводится утром натощак после 8–14-часового ночного голодания, последний прием пищи должен обязательно содержать 30–50 г углеводов. Питье воды перед проведением теста не запрещается. В процессе проведения теста пациентка должна сидеть. Физическая активность пациентки способна изменить показатели гликемии и затруднить интерпретацию результатов. Курение до завершения теста запрещается. Лекарственные средства, влияющие на уровень глюкозы крови (поливитамины и препараты железа, содержащие углеводы, глюкокортикоиды, β-адреноблокаторы, β-адреномиметики) по возможности следует принимать после окончания теста.
ОГТТ не проводится: при раннем токсикозе беременности (рвота, тошнота), при необходимости
соблюдения строгого постельного режима (тест не проводится до момента расширения двигательного режима), на фоне острого воспалительного или инфекционного заболевания, при обострении хронического панкреатита или наличии демпинг-синдрома (синдром резецированного желудка).
Необходимо отметить, что определение глюкозы венозной плазмы проводится только в лаборатории
на биохимических анализаторах, либо на анализаторах глюкозы. Использование портативных средств
самоконтроля (глюкометров) для проведения теста запрещено. Забор крови производится в холодную
пробирку (лучше вакуумную), содержащую консерванты фторид натрия (6 мг на 1 мл цельной крови)
как ингибитор энолазы для предотвращения спонтанного гликолиза, и EDTA или цитрат натрия как
антикоагулянты. Пробирка помещается в лед. Затем немедленно (не позднее ближайших 30 мин) кровь
центрифугируется для разделения плазмы и форменных элементов. Плазма переносится в другую пластиковую пробирку. В этой биологической жидкости и производится определение уровня глюкозы.
Тест проводится в три этапа. На 1-м этапе после забора первой пробы плазмы венозной крови натощак уровень гликемии измеряется немедленно, так как при получении результатов, указывающих на впервые выявленный сахарный диабет или ГСД, дальнейшая нагрузка глюкозой не проводится и тест прекращается. При продолжении пробы выполняется 2-й этап – пациентка должна в течение 5 мин выпить раствор глюкозы, состоящий из 75 грамм сухой (ангидрита или безводной) глюкозы, растворенной в 250–300 мл теплой (37–40оС) питьевой негазированной (или дистиллированной) воды. При использовании моногидрата глюкозы для проведения теста необходимо 82,5 г вещества. Начало приема раствора глюкозы считается началом теста. 3-й этап: забор пробы крови для определения уровня глюкозы венозной плазмы через 1 и 2 ч после нагрузки глюкозой. При получении результатов, указывающих на ГСД после 2-го забора крови, тест прекращается.
В исключительных случаях ОГТТ с 75 г глюкозы может быть проведен вплоть до 32-й недели беременности (высокий риск ГСД, размеры плода по данным УЗ-таблицам внутриутробного роста ≥75 перцентиля, УЗ-признаки диабетической фетопатии). Проведение ОГТТ с 75 г на более поздних сроках
может быть опасно для плода.
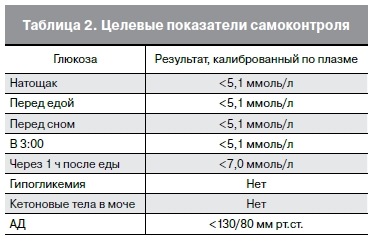
После выявления ГСД беременная наблюдается акушерами-гинекологами, терапевтами, врачами общей практики в течение недели (табл. 2). Проводится диетотерапия с полным исключением
легкоусвояемых углеводов и ограничением жиров (равномерное распределение суточной пищи на
4–6 приемов в день). Пациентке рекомендуются дозированные аэробные физические нагрузки в
виде ходьбы не менее 150 мин в неделю, плавание в бассейне.
Самоконтроль (табл. 2) осуществляется в течение всего периода наблюдения, предусматривает
определение уровня гликемии портативными приборами (глюкометрами) натощак и через 1 ч после
основных приемов пищи, ведение дневника самоконтроля и пищевого дневника. Регулярно проводятся исследования с целью выявления кетонурии или кетонемии утром натощак. Обязателен контроль уровня артериального давления, шевеления плода и массы тела пациентки. При появлении
кетонурии или кетонемии введение дополнительного приема углеводов (≈15 г) перед сном или в
ночное время.
Показания к инсулинотерапии – наличие двух и более аномальных значений гликемии в течение
недели самоконтроля (табл. 2) и/или признаки диабетической фетопатии (ДФ) по данным экспертного УЗИ (табл. 3), впервые выявленное или нарастающее многоводие при установленном диагнозе ГСД (при исключении других причин многоводия).

При назначении инсулинотерапии беременную совместно ведут эндокринолог, акушер-гинеколог
и терапевт. Схема инсулинотерапии и тип препарата инсулина (табл. 4) назначаются в зависимости от данных самоконтроля гликемии. Пациентка на режиме интенсифицированной инсулинотерапии должна проводить самоконтроль гликемии не менее 8 раз в день (до еды, перед едой, через 1 ч после еды, перед сном, в 03.00 и при плохом самочувствии).
Таблица 4. Препараты инсулина (категория B).
Пероральные сахароснижающие препараты во время беременности и грудного вскармливания противопоказаны.
ГСД сам по себе не является показанием к досрочному родоразрешению и плановому кесаревому сечению.
Послеродовое наблюдение и планирование последующей беременности
После родов у всех пациенток с ГСД отменяется инсулинотерапия. Всем женщинам с ГСД в течение первых трех суток после родов необходимо обязательное измерение уровня глюкозы венозной плазмы с целью выявления возможного нарушения углеводного обмена.
Пациентки, перенесшие ГСД, являются группой высокого риска по его развитию в последующие беременности и СД 2-го типа в будущем. Следовательно, эти женщины должны находиться
под постоянным контролем со стороны эндокринолога и акушера-гинеколога. Им следует рекомендовать:
Через 6–12 нед после родов всем женщинам с гликемией венозной плазмы натощак
<7,0 ммоль/л проведение ОГТТ с 75 г глюкозы (исследование глюкозы натощак и через 2 ч после нагрузки) для реклассификации степени нарушения углеводного обмена по категориям гликемии
(норма, нарушенная толерантность к глюкозе, нарушенная гликемия натощак, сахарный диабет)
в соответствии с Алгоритмами специализированной медицинской помощи больным СД [17].
• Диету, направленную на снижение массы при ее избытке.
• Расширение физической активности.
• Планирование последующих беременностей.
Обязательно информировать педиатров и подростковых врачей о необходимости контроля за
состоянием углеводного обмена и профилактики СД 2-го типа у ребенка, мать которого перенесла
ГСД.
Факт ассоциации гипертензивных и метаболических нарушений при беременности с повышением риска сердечно-сосудистых заболеваний – важная информация для долгосрочных стратегий здравоохранения. В связи с нарастающим ухудшением состояния здоровья современных беременных женщин становится очевидна необходимость принятия мер по предотвращению осложнений гестационного периода, разработке профилактических программ для детей и подростков, дополнительному обследованию молодых женщин на этапе планирования беременности. Своевременная и адекватная немедикаментозная и медикаментозная терапия должна быть направлена на предупреждение сердечно-сосудистых и эндокринных осложнений. Женщины, перенесшие в период беременности гестационную АГ, ПЭ или ГСД в связи с неблагоприятным прогнозом, должны находиться под наблюдением. Необходим контроль массы тела, уровня АД, показателей липидного, углеводного обменов.
Мероприятия по созданию клинических национальных рекомендаций по артериальной гипертонии у беременных, консенсуса эндокринологов и акушеров-гинекологов по диагностике и лечению гестационного сахарного диабета демонстрируют формирующуюся в России современную идеологию первичной профилактики метаболических нарушений у матери и плода.



