Диагностика опухолей и опухолевидных образований яичников (О/ООЯ) у беременных более сложна, чем у небеременных женщин. Сложности диагностики обусловлены не только высокой частотой бессимптомного течения заболевания, скудной клинической симптоматикой, но и снижением информативности бимануального исследования по мере увеличения срока беременности и размеров матки [1, 2]. Известно, что изолированное применение двуручного влагалищного исследования не является высокоинформативным методом диагностики яичниковых образований, при этом его чувствительность составляет в среднем 35,1% [3].
Возможности диагностики О/ООЯ многократно возросли с внедрением в практику ультразвуковой эхографии. При этом если в 1987 г. Thornton и Wells [4] говорили об отсутствии достаточных возможностей ультразвукового исследования в определении морфологической структуры О/ООЯ и принятии правильного решения об оперативном лечении, то на сегодняшний день роль эхографии в решении данной задачи трудно переоценить. Динамическое ультразвуковое исследование позволяет не только локализовать опухоль, но оценить ее размеры, структуру, темпы роста, взаимоотношение с соседними органами, определить ее злокачественный потенциал [5–9]. Основной задачей ультразвукового исследования является определение структуры опухоли, способствующее принятию решения о консервативном или оперативном ведении данной больной. В связи с высокой информативностью и относительной безопасностью для матери и ребенка эхография является методом выбора 1-й линии в диагностике О/ООЯ у беременных [2, 8, 10–12]. С целью повышения точности диагностики эхографическое исследование дополняется допплерометрическими методами – цветовым допплеровским картированием (ЦДК) и допплерометрией [11, 12].
Цель: определить диагностическую значимость ультразвуковых методов исследования в дифференциальной диагностике О/ООЯ у беременных.
Материал и методы исследования
 В настоящей работе проанализированы результаты обследования и хирургического лечения 349 беременных женщин с О/ООЯ. Все они были обследованы и прооперированы в ФГБУ НЦАГиП им. академика В.И. Кулакова в 1994–2012 гг.
В настоящей работе проанализированы результаты обследования и хирургического лечения 349 беременных женщин с О/ООЯ. Все они были обследованы и прооперированы в ФГБУ НЦАГиП им. академика В.И. Кулакова в 1994–2012 гг.
Все 349 пациенток с О/ООЯ были разделены на 3 группы в зависимости от времени проведения оперативного вмешательства: I – 123 женщины, которым хирургическое лечение выполнено во время беременности от 8 до 28 недель; II – 142 женщины, которым удаление опухоли произведено при родоразрешении в ходе операции кесарева сечения, и III – 84 женщины, которым хирургическое лечение выполнено после самопроизвольных родов от 6 дней до 7 месяцев.
В четырех случаях экстренное оперативное вмешательство было выполнено в связи с подозрением на перекрут опухоли или придатков матки. Из них трем пациенткам I группы была произведена только деторсия придатков матки при их перекруте.
Все удаленные О/ООЯ (346 наблюдений) были верифицированы при гистологическом исследовании, диагноз опухолей яичника выставлен в 187 наблюдениях, опухолевидных образований – в 159.
Эпителиальные опухоли яичника были представлены 67 доброкачественными (26 серозными цистаденомами, 13 – серозными папиллярными, 27 – муцинозными, включая 4 диморфные опухоли и 1 – цистаденофибромой) новообразованиями, 6 – пограничными (серозными папиллярными) и 2 – злокачественными (серозной папиллярной и эндометриоидной аденокарциномами).
Герминогенные опухоли составили 108 доброкачественных зрелых кистозных тератом и 2 злокачественные дисгерминомы.
Доброкачественная склерозирующая стромальноклеточная опухоль была выявлена в 1 наблюдении.
Метастатическая аденокарцинома кишечного типа была диагностирована в 1 наблюдении.
 Опухолевидные образования яичника были представлены 63 эндометриоидными кистами, 38 функциональными (6 фолликулярными и 32 кистами желтого тела), 1 тека-лютеиновой кистой, 14 простыми кистами, лишенными выстилающего эпителия, 14 инклюзионными перитонеальными и 29 паровариальными кистами.
Опухолевидные образования яичника были представлены 63 эндометриоидными кистами, 38 функциональными (6 фолликулярными и 32 кистами желтого тела), 1 тека-лютеиновой кистой, 14 простыми кистами, лишенными выстилающего эпителия, 14 инклюзионными перитонеальными и 29 паровариальными кистами.
Интраоперационной находкой были: 1 серозная цистаденома, 2 диморфные, 1 эндометриоидная киста с децидуальным метаморфозом стромы, 1 фолликулярная, 3 кисты желтого тела, 4 параовариальные и 2 простые кисты, лишенные выстилающего эпителия.
Всем больным перед оперативным лечением проводилось общее клиническое исследование.
Ультразвуковое исследование помимо эхографии включало также ЦДК и допплерометрию.
Всем пациенткам ультразвуковое исследование проводилось при первом обращении за медицинской помощью, в сроки скрининга, при наличии показаний во время беременности, перед оперативным вмешательством, в послеоперационном периоде, при наличии признаков угрозы прерывания беременности и др.
При эхографии обращали внимание на локализацию образования, его форму, контуры, границы, отношение к окружающим тканям, размеры, внутреннюю структуру (кистозная, кистозная с наличием перегородок, кистозно-солидная, солидно-кистозная, солидная), толщину стенки и перегородок, эхогенность, звукопроводимость.
При ЦДК, допплерометрии оценивали наличие зон васкуляризации внутри образования, их локализацию (в перегородках, в плотном компоненте), по цветовой гамме – характер кровотока (однородный, «мозаичный»). Измерение кривых скоростей кровотока проводили многократно в нескольких участках опухоли. Анализ кривых артериального кровотока проводился по самым низким числовым значениям пульсационного индексов (PI) и индекса резистентности (RI).
Эхографию и ЦДК осуществляли при помощи приборов Aloka ProSound Alpha 10 (Япония), Toshiba Xаrio (Япония), с использованием трансабдоминального и трансвагинального датчиков 3,5 и 5,0 МГц.
Сроки проведения, доступ и объем хирургического вмешательства определялись индивидуально, согласно описанным ранее принципам [1, 6, 13].
Результаты исследования
 Средний возраст пациенток составил 28,9±0,8 года и колебался от 20 до 44 лет. О/ООЯ у обследуемых женщин были выявлены до наступления беременности в 27 (7,7%) наблюдениях, в 1-м триместре – в 160 (45,9%), во 2-м триместре – в 136 (39,0%) и в 3-м триместре – в 12 (3,4%) наблюдениях. У 14 (4,0%) беременных второй группы опухоли яичника были случайной интраоперационной находкой при кесаревом сечении. Выявленные во время эхографии О/ООЯ (n=335) имели определенные особенности в зависимости от гистотипа опухоли.
Средний возраст пациенток составил 28,9±0,8 года и колебался от 20 до 44 лет. О/ООЯ у обследуемых женщин были выявлены до наступления беременности в 27 (7,7%) наблюдениях, в 1-м триместре – в 160 (45,9%), во 2-м триместре – в 136 (39,0%) и в 3-м триместре – в 12 (3,4%) наблюдениях. У 14 (4,0%) беременных второй группы опухоли яичника были случайной интраоперационной находкой при кесаревом сечении. Выявленные во время эхографии О/ООЯ (n=335) имели определенные особенности в зависимости от гистотипа опухоли.
На сканограммах серозные гладкостенные цистаденомы (n=25) определялись как округлой формы образования с гладкой поверхностью и четкими контурами. Опухоли располагались сбоку или выше дна матки. Их величина варьировала от 4 до 18 см, средний диаметр 7,4±3,1 см, толщина стенки обычно не превышала 0,1 см. Внутреннее содержимое было однородным, анэхогенным. В 6 наблюдениях отмечалось наличие единичных прямолинейных перегородок толщиной 1 мм. В отдельных наблюдениях определялась низко- или среднеэхогенная мелкодисперсная взвесь, смещаемая при перкуссии образования.
На сканограммах серозные папиллярные цистаденомы (13 наблюдений) представляли собой образования округлой формы с четкими ровными контурами. Они располагались сбоку или позади матки. Их величина варьировала от 2 до 14 см, средний диаметр 5,7±2,2 см. Опухоли были однокамерными. Толщина стенок составляла 0,1–0,15 см. В большинстве наблюдений в полости опухоли определялась среднеэхогенная мелкодисперсная взвесь, которая смещалась при перкуссии образования. В новообразованиях по внутренней поверхности выявлялся единичный или множественный пристеночный солидный компонент повышенной эхогенности губчатой структуры с бахромчатой поверхностью величиной от 0,3 до 1,8 см (папиллярные разрастания).
На сканограммах муцинозные цистаденомы, включая диморфные (n=27), выявлялись как овальной формы образования с гладкой поверхностью, расположенные сбоку или выше дна матки. Их размеры варьировали от 5 до 18 см, средний диаметр 6,7±3,2 см. Образования более 7,0 см в диаметре (n=21) были кистозными, анэхогенными, со множеством перегородок неправильной формы толщиной 1–1,5 мм, с наличием в отдельных полостях средне- или высокоэхогенной мелкодисперсной взвеси, не смещаемой при перкуссии образования. Образования менее 7,0 см в диаметре (n=6) были однокамерными, гладкостенными с наличием мелкодисперсной среднеэхогенной взвеси, не смещаемой при перкуссии образования.
Серозная папиллярная цистаденофиброма на сканограммах определялась как жидкостное образование размером 6,3х4,4х5,5 см с неодинаковой толщины стенками от 0,2 до 0,6 см и неодинаковой толщины перегородками от 0,2 до 0,4 см, с пристеночным плотным компонентом повышенной эхогенности с относительно гладкой его наружной поверхностью. Были отмечены множественные гиперэхогенные включениями по периферии образования.
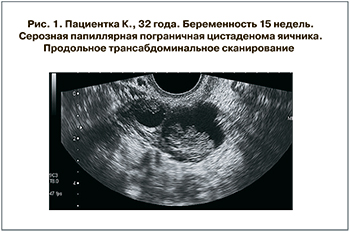
Пограничные серозные папиллярные цистаденомы (n=6) на сканограммах представляли собой многокамерные жидкостные образования с четкими ровными контурами, гладкой поверхностью, располагающиеся позади или сбоку от матки. Размеры опухолей варьировали от 4,3 до 8,0 см, средний диаметр 5,6±1,3 см. Перегородки в опухоли были фрагментарно утолщенными и зазубренными. Плотный компонент по внутренней поверхности или на перегородках имел повышенную эхогенность, губчатую структуру и бахромчатую поверхность (рис. 1 см. на вклейке).
 На сканограммах зрелые тератомы определялись как округлой формы образования, величина которых варьировала от 3,0 до 27,0 см, средний диаметр 7,9±4,3 см. Они располагались сбоку и выше дна матки. Внутренняя структура тератом отличалась большим разнообразием.
На сканограммах зрелые тератомы определялись как округлой формы образования, величина которых варьировала от 3,0 до 27,0 см, средний диаметр 7,9±4,3 см. Они располагались сбоку и выше дна матки. Внутренняя структура тератом отличалась большим разнообразием.
При первом варианте (n=56) определялось жидкостное анэхогенное образование высокой звукопроводимости, внутреннее строение которого было представлено преимущественно серозной жидкостью или жировой тканью низкой плотности. Внутри опухоли в этих случаях определялись небольшие тонкие гиперэхогенные мелкие штриховые включения или тонкие гиперэхогенные линейные включения, представляющие собой волосы. В 6 случаях на внутренней поверхности анэхогенного образования наблюдался плотный, округлой формы небольших размеров (в основном до 1,5 см в диаметре) однородной структуры гиперэхогенный компонент, представляющий собой дермоидный бугорок однородной структуры с относительно гладкой поверхностью.
При втором варианте (n=28) образование было представлено солидным или кистозно-солидным компонентом. Солидный компонент (жир) в большинстве случаев гиперэхогенный, имел округлую, овальную или неправильную форму и занимал всю или какую-то часть кисты.
При третьем варианте (n=12) тератома имела гетерогенное внутреннее строение. Ее паренхима была представлена анэхогенным (кистозным) компонентом, гипоэхогенным и гиперэхогенным компонентом, дающим акустическую тень. Звукопроводимость была средней или пониженной. Причиной возникновения тени были такие плотные структуры, как волосы, кости и зубы.
При четвертом варианте (n=12) опухоль имела сложное разнообразное строение, среднюю или высокую звукопроводимость.
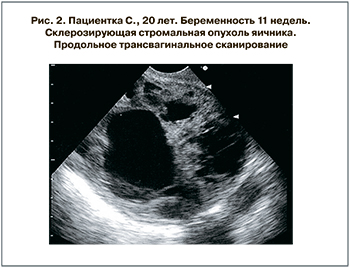
На эхограммах склерозирующая стромальная опухоль (n=1) определялась как округлой формы солидно-кистозное образование с четкими ровными контурами размерами 10,8х9,2х10,3 см, которое располагалось позади матки. Эхогенность средняя, а звукопроводимость высокая. Кистозный компонент образования был представлен множественными жидкостными включениями различной формы и диаметра от 0,5 до 2,5 см (рис. 2 см. на вклейке).
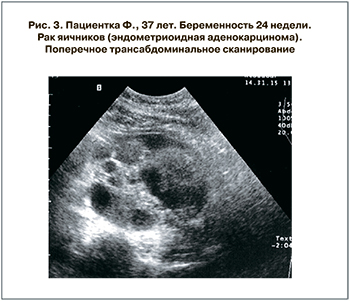
На сканограммах эндометриоидная аденокарцинома (n=1) представляла собой двухсторонние образования с нечеткими контурами с неровной поверхностью, преимущественно солидного строения неоднородной внутренней структуры с участками повышенной и пониженной эхогенности неправильной формы и размеров, высокой звукопроводимости (рис. 3 см. на вклейке).
 На сканограммах серозная папиллярная цистаденокарцинома (n=1) представляла собой двухсторонние многокамерные жидкостные образования, в одном из яичников – с фрагментарно утолщенными и зазубренными перегородками и плотным компонентом, исходящим из перегородок повышенной эхогенности, губчатой структуры с бахромчатой поверхностью.
На сканограммах серозная папиллярная цистаденокарцинома (n=1) представляла собой двухсторонние многокамерные жидкостные образования, в одном из яичников – с фрагментарно утолщенными и зазубренными перегородками и плотным компонентом, исходящим из перегородок повышенной эхогенности, губчатой структуры с бахромчатой поверхностью.
На сканограммах дисгерминома (n=2) была представлена солидной структуры образованием овальной формы с неровными бугристыми контурами, неоднородной внутренней структуры преимущественно низкой эхогенности. Наряду с низкой эхогенностью опухоли определялись участки повышенной эхогенности различной формы и размеров. Звукопроводимость высокая.
На сканограммах метастатический рак (n=1) единственного яичника был представлен образованием солидно-кистозного строения размерами 15,0×10,0×15,0 см с нечеткими контурами с неровной поверхностью, интимно спаянным с окружающими тканями, высокой звукопроводимости. Внутренняя структура образования была неоднородной.
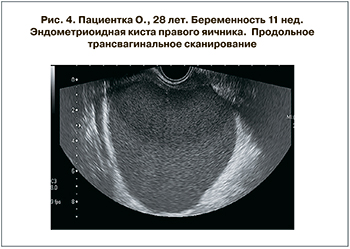
На сканограммах эндометриоидные кисты яичников были представлены в подавляющем большинстве (n=57) жидкостными образованиями с двойным ровным четким контуром, расположенными сбоку или позади матки, с наличием мелкодисперсной взвеси, не смещаемой при перкуссии образования (рис. 4 см. на вклейке). Размеры образований составляли от 3,0 до 12,0 см, средний диаметр – 7,8±2,1 см. Толщина стенки варьировала до 0,2 см. В 3 наблюдениях эндометриоидных кист внутренний контур образований имел складчатую структуру, выступающую в просвет образования, напоминающий плотный компонент повышенной эхогенности губчатой структуры с бахромчатой поверхностью (рис. 5 см. на вклейке). В 3 наблюдениях визуализировался однородный гиперэхогенный пристеночный компонент округлой формы с гладкой поверхностью (сгусток крови).
На сканограммах фолликулярные, простые кисты, лишенные выстилающего эпителия и инклюзионные (n=34) были представлены однокамерными жидкостными анэхогенными образованиями с гладкой наружной и внутренней поверхностью. Толщина стенки кистозных образований составила 0,1 см.
 На сканограммах параовариальные кисты визуализировались как жидкостные анэхогенные образования, однокамерные, гладкостенные с толщиной стенки опухоли 0,1 см. Рядом с образованием определялась ткань яичника.
На сканограммах параовариальные кисты визуализировались как жидкостные анэхогенные образования, однокамерные, гладкостенные с толщиной стенки опухоли 0,1 см. Рядом с образованием определялась ткань яичника.
На сканограммах кисты желтого тела имели полиморфное строение, в большинстве случаев – характерную сетчатую структуру; иногда с более выраженным кистозным компонентом, с наличием множественных перегородок неправильной формы, смещаемых в ряде случаев при перкуссии образования, при однородном анэхогенном содержимом; с наличием плотных повышенной эхогенности включений неправильной формы.
На сканограммах тека-лютеиновая киста была представлена жидкостным образованием округлой формы диаметром 9,6 см с множеством тонких перегородок.
При ЦДК и допплерометрии было констатировано, что в доброкачественных опухолях внутриопухолевый кровоток определялся в 39 (22,7%) наблюдениях. Он был выявлен в 6 серозных цистаденомах (в перегородках), в 9 серозных папиллярных цистаденомах (в плотном компоненте опухоли, папиллярных разрастаниях), в 22 муцинозных цистаденомах (в перегородках), в 1 цистаденофиброме (в перегородках) и в 1 склерозирующей стромальной опухоли (в плотном компоненте опухоли). Кровоток в доброкачественных опухолях был однородный, однонаправленный и низкоскоростной.
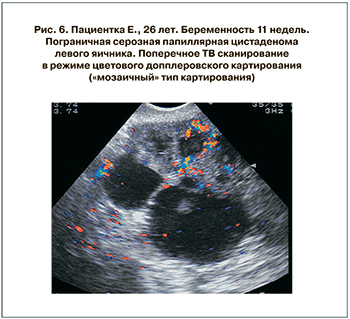
В пограничных (n=6) и злокачественных опухолях (n=5) яичника внутриопухолевый кровоток констатирован во всех наблюдениях (в перегородках, в плотном компоненте новообразований). «Мозаичный» (неоднородный, разнонаправленный, высокоскоростной) кровоток зафиксирован в 3 (50%) случаях пограничный опухолей и 4 (80%) – злокачественных новообразований (рис. 6 см на вклейке).
В 3 (4,8%) наблюдениях эндометриоидных кист, имеющих некоторые особенности внутреннего строения с наличием складчатых структур, выступающих в просвет образования, был зафиксирован кровоток внутри этих складок.
В остальных наблюдениях опухолевидных образований яичника, а также в параовариальных кистах кровоток внутри образований не определялся.
При вычислении количественных показателей были получены следующие результаты: ПИ при доброкачественных опухолях составлял в среднем 0,72 (0,39–1,12), при пограничных – 0,54 (0,27–0,88), при злокачественных – 0,55 (0,25–0,87). ИР составлял в среднем соответственно 0,50 (0,31–0,69), 0,42 (0,19–0,58), 0,44 (0,24–0,62) и максимальная систолическая скорость кровотока – 9,6 (3,6–12,0) см/сек, 7,3 (3,9–17,9) см/сек, 10,4 (4,2–38,8) см/сек соответственно.
При количественной оценке допплерограмм обращал на себя внимание тот факт, что если при доброкачественных и пограничных опухолях яичника величина допплерографических индексов, зарегистрированных в различных участках опухоли, была приблизительно одинаковой, то при злокачественных новообразованиях она отличалась довольно большим разнообразием.
В результате проведенных ультразвуковых исследований в предоперационном периоде было дано заключение о наличии того или иного О/ООЯ.
Обсуждение
Выполненные ультразвуковые исследования показали многообразие эхографических описаний О/ООЯ, их особенности при допплерометрии и сложность диагностики при беременности.
После верификации диагноза при патоморфологическом исследовании, нами была произведена оценка диагностической ценности комплексного ультразвукового исследования в определении морфологической структуры О/ООЯ у беременных.
Точность (чувствительность и специфичность) ультразвуковой диагностики по нозологии составила: доброкачественных эпителиальных опухолей, включая серозные, серозные папиллярные, муцинозные цистаденомы – 71,4 и 94,9%, зрелых кистозных тератом – 91,7 и 98,7%, эндометриоидных кист – 83,9 и 97,4% соответственно. Точность диагностики пограничных и злокачественных опухолей яичника была наибольшей и составила 90,9 и 99,1%. Эхографическая диагностика опухолевидных образований (параовариальных, фолликулярных кист, кист желтого тела, простых кист, лишенных выстилающего эпителия, инклюзионных, тека-лютеиновых кист) при беременности отличалась наименьшей точностью (чувствительность 76,1%; специфичность 88,1%).
Точность диагностики того или иного новообразования яичника была не всегда высокой в случаях его выявления в более поздние сроки беременности при отсутствии условий его визуализации трансвагинальным датчиком, использование которого позволяет определить внутреннюю структуру образования. Так у 148 (42,4%) женщин О/ООЯ были диагностированы во 2-м и 3-м триместрах беременности и у 14 (4,0%) стали интраоперационной находкой.
Выполненные нами исследования показали, что серозные цистаденомы, фолликулярные, параовариальные и кисты, лишенные выстилающего эпителия, имеют одинаковую эхографическую структуру и представляют собой жидкостные, анэхогенные образования с толщиной стенки 0,1 см с однородным анэхогенным содержимым. Дифференциация этих О/ООЯ представляет сложности при сроках беременности 14 и более недель из-за отсутствия условий визуализации образования трансвагинальным датчиком. В некоторых случаях параовариальных кист при исследовании только трансабдоминальным датчиком не визуализировалась ткань яичника и эти образования принимались за серозные цистаденомы.
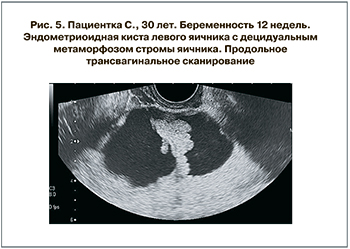
Проведенные исследования показали сложность диагностики некоторых эндометриоидных кист во время беременности. В подавляющем большинстве эндометриоидные кисты были представлены на эхограммах жидкостными образованиями с двойным ровным четким контуром, с наличием мелкодисперсной взвеси, не смещаемой при перкуссии образования. В 3 наблюдениях эндометриоидных кист внутренний контур образований имел складчатую структуру, выступающую в просвет образования, напоминающую плотный компонент повышенной эхогенности губчатой структуры с бахромчатой поверхностью и с множественными зонами васкуляризации в этих структурах. Эти эндометриоидные кисты были ошибочно приняты за серозные папиллярные пограничные цистаденомы (n=2) и злокачественную опухоль яичника (n=1). Особенности их внутреннего строения были обусловлены выраженным децидуальным метаморфозом стромы яичника, отмеченным при морфологическом исследовании.
Серозные папиллярные пограничные цистаденомы были констатированы в 5 из 6 случаев. Их эхографическое описание подтвердило ранее описываемые нами образования [5]. Эти опухоли представляли собой многокамерные жидкостные образования с фрагментарно утолщенными и зазубренными перегородками и плотным компонентом, расположенным по внутренней поверхности или на перегородках повышенной эхогенности, губчатой структуры с бахромчатой поверхностью с множественными зонами васкуляризации в перегородках и плотных компонентах опухоли с «мозаичным кровотоком» в 3 наблюдениях. В 1 случае серозная папиллярная пограничная цистаденома была ошибочно интерпретирована как киста желтого тела при трансабдоминальном исследовании в 33 недели гестации.
Серозная папиллярная цистаденокарцинома была расценена при эхографии как пограничная опухоль, при этом при патоморфологическом исследовании инвазивный рост был выявлен лишь в некоторых участках опухоли, что соответствовало 1А стадии процесса. Эндометриоидную аденокарцному и метастатическую аденокарциному кишечного типа объединяла неоднородная внутренняя структура образований, преимущественно солидное строение и высокая звукопроводимость, множественные зоны васкуляризации и «мозаичный» кровоток в солидном компоненте опухоли.
Одна склерозирующая стромальная опухоль яичника нами ошибочно была принята за гранулезоклеточную и одна доброкачественная серозная папиллярная цистаденофиброма – за злокачественное новообразование яичника.
У трех пациенток удаление опухолевидного образования не проводилось, так как визуализируемые при эхографии образования оказались при оперативном вмешательстве перекрутом яичника в сочетании с выраженным варикозом вен мезосальпингса (n=1) или перекрутом яичника, содержащим множественные кисты желтых тел после стимуляции суперовуляции в программе ЭКО и переноса эмбрионов (n=2).
Заключение
Ультразвуковые методы исследования имеют неоспоримое преимущество в акушерстве благодаря своей безопасности, возможности использования на ранних сроках гестации, высокой разрешающей способности, доступности. Однако, несмотря на высокую эффективность эхографии в выявлении О/ООЯ, дифференциальная диагностика этой патологии у беременных сопряжена с определенными сложностями. Это связано с затруднением визуализации яичников, особенно на больших сроках гестации, существенными морфологическими изменениями тканей во время беременности, скудной клинической симптоматикой, низкой информативностью онкомаркеров. Наиболее сложна диагностика серозных цистаденом, фолликулярных, параовариальных кист и кист, лишенных выстилающего эпителия, ввиду схожести их эхографической картины, а также эндометриоидных кист яичников вследствие децидуализации их стромы. Поскольку от точности диагностики структуры яичникового образования зависит принятие решения о необходимости хирургического вмешательства во время данной беременности, ультразвуковое исследование у беременных с О/ООЯ должно носить экспертный характер и проводиться наиболее опытными специалистами, по возможности в специализированном лечебном учреждении.